뇌졸중 환자의 삼킴장애지수(DHI)를 통한 삼킴 관련 삶의 질과 관련 변인 분석
Analysis of Dysphagia Handicap Index in Stroke Patients and Associated Factors
Article information
Abstract
배경 및 목적
현재까지 삼킴 관련 삶의 질에 대한 연구가 다수 진행되었지만, 동일 질환의 환자군을 대상으로 하거나 삼킴 관련 변인의 상대적 영향력을 살펴본 연구는 드물었다. 이에 본 연구는 뇌졸중 환자군의 삼킴 관련 삶의 질에 영향을 미치는 주요 변인을 분석하여 기초자료를 마련하고자 하였다.
방법
뇌졸중 환자 45명을 대상으로 삼킴장애지수(DHI)를 조사하여 삼킴 관련 삶의 질에 대한 주요 변인의 영향력을 알아보았다. 일반적 특성, 뇌졸중 후 상태, 삼킴 관련 지표와 DHI 간의 상관관계를 알아보고, 삼킴기능이 DHI에 미치는 상대적 영향력을 다중회귀분석으로 조사하였다.
결과
뇌졸중 환자군의 DHI 점수는 선행연구의 정상군 점수보다 높았으며, 기능적·신체적 영역 점수가 정서적 영역보다 높았다. DHI는 유병기간, 인지기능(K-MMSE), 뇌졸중 후 중증도(NIHSS), 우울 수준(GDS), 침습· 흡인 정도(PAS), 기능적 삼킴장애 정도(FDS), 식이단계(ASHA NOMS)와 유의한 상관관계를 보였다. 일반적 삼킴 관련 변인 중 DHI에 가장 영향력이 큰 변인은 FDS, PAS 순이었다. VFSS finding 관련 변인 중에서는 인두 이동시간, 음식덩이 형성, 삼킴 후 인두벽 코팅 순으로 큰 영향력을 보였다.
논의 및 결론
뇌졸중 환자군은 삼킴 관련 삶의 질이 저하된 것으로 나타났다. 삼킴기능은 삼킴 관련 삶의 질에 유의한 영향을 끼쳤으며, 인두 단계의 문제가 구강 단계의 문제보다 상대적으로 큰 영향력을 보였다.
Trans Abstract
Objectives
There have been many studies on swallowing-related quality of life; however, few studies have looked at a homogenous subject group or the influential factors in detail. Thus, this study aimed to analyze key factors of swallowing-related quality of life in stroke patients.
Methods
Forty-five stroke patients answered the Dysphagia Handicap Index (DHI). The relationship between the DHI and demographic information, post-stroke condition, and swallowing-related index was examined. The key factors affecting the DHI were analyzed by stepwise multiple regression analysis.
Results
The average DHI of stroke patients was higher than that of normal groups reported by previous studies. In subscale, the functional and physical score were higher than the emotional score. The DHI of stroke patients showed significant correlation with the post-onset time, the Korean Mini Mental State Examination (K-MMSE), the National Institutes of Health Stroke Scale (NIHSS), the Geriatric Depression Scale (GDS), the Penetration Aspiration Scale (PAS), the Functional Dysphagia Scale (FDS), and the American Speech-Language-Hearing Association National Outcomes Measurements System swallowing scale (ASHA NOMS). Among the swallowing-related factors, FDS and PAS were the most influential factors, accounting for 66.3% of the DHI. When dealing with FDS sub-items, ‘pharyngeal transit time’, ‘bolus formation’, ‘coating of pharyngeal wall after swallow’ showed the most influence, accounting for 60.2% of the DHI.
Conclusion
The swallowing-related quality of life in stroke patients declined due to dysphagia. Swallowing functions significantly affected stroke patients' swallowing-related quality of life, and swallowing problems in the pharyngeal phase had more impact than those in the oral phase.
삼킴(swallowing)은 음식물을 입안에서 인두를 거쳐 식도로 옮기는 과정으로, 크게 구강 준비 단계, 구강 운반 단계, 인두 단계, 식도 단계로 구분된다. 삼킴장애(dysphagia)는 여러 단계의 삼킴과정 중 하나 이상에 문제를 보이는 것을 말한다. 삼킴장애는 혈관성 질환, 진행성 질환, 선천성 질환 등으로 인해 발병할 수 있는데(Kim, 2012), 이 중 뇌졸중은 삼킴장애를 보일 확률이 매우 높은 질환이다. 뇌졸중이란 뇌혈관의 출혈 혹은 경색 등으로 급작스러운 신경학적 장애 또는 의식장애가 발생하는 질환을 가리킨다. 뇌졸중 환자의 삼킴장애 유병률은 연구에 따라 차이가 있으나, 급성기의 경우 50% 이상의 높은 유병률을 보고하였다(Daniels, Ballo, Mahoney, & Foundas, 2000; Groher & Crary, 2011). 뇌졸중 환자는 흡인의 발생률이 높고, 이로 인한 합병증으로 폐렴, 패혈증, 사망의 위험에 노출될 수 있다(Teasell et al., 2018).
삼킴장애는 환자의 삶의 질(quality of life)에도 영향을 준다. 삼킴이 어려우면 식사 시간 또는 여가 활동 등에 제약이 생겨 심리·정서적 건강 및 사회생활에도 악영향이 초래된다(Gustafsson & Tibbling, 1991). 삼킴장애는 자존감을 상실시키고 신체도식과 타인과의 관계를 저해하며(Carrau & Murry, 1999), 결과적으로 우울증까지 유발할 수 있다(Odderson, Keaton, & McKenna, 1995). 이처럼 삼킴장애는 환자의 신체 건강뿐만 아니라 심리적, 사회적으로도 큰 영향을 준다.
현대 의료서비스는 질병의 치료뿐만 아니라 궁극적으로 삶의 질 개선을 목표로 한다. 세계보건기구(World Health Organization, 2001)는 ‘건강’을 ‘신체적, 정신적, 사회적으로 완전히 안녕한 상태’로 정의하였으며, ‘삶의 질’은 ‘한 개인이 자신이 속한 문화 및 가치 체계 내에서 그들 자신의 목표, 기대, 규범 및 관심과 관련된 각자의 상태에 대한 개인적인 지각’을 의미한다고 하였다. 이와 같이 ‘건강’과 ‘삶의 질’은 주관적인 개념을 포함한다. 따라서 질병의 평가와 중재에서 단순히 질병의 유무나 중증도를 다루는 것을 넘어, 환자가 느끼는 심리·정서적, 사회적 안녕을 살피는 것 또한 중요하다.
선행연구들은 삼킴장애가 삶에 미치는 어려움을 측정하는 척도로서 자기 보고에 의한 주관적 평가의 중요성을 강조하였다(Bandeira et al., 2008; Plowman-Prine et al., 2009). 주관적 평가도구를 활용한 여러 선행연구에서 삼킴장애 환자군은 정상군보다 낮은 삶의 질을 보고하였다(Belafsky et al., 2008; Dwivedi et al., 2010; Govender et al., 2012; Kim, Kim, Kim, & Cho, 2013; Manor, Giladi, Cohen, Fliss, & Cohen, 2007; McHorney et al., 2002; Silbergleit, Schultz, Jacobson, Beardsley, & Johnson, 2012). 현재까지 삼킴 관련 삶의 질에 관한 연구가 다수 진행되었지만, 동질적(homogeneous) 질환의 환자군을 대상으로 하거나 삼킴 관련 변인을 세분화하여 상대적 영향력을 분석한 연구는 드물었다.
이에 본 연구에서는 삼킴장애지수(Dysphagia Handicap Index, DHI)를 활용하여 삼킴 관련 삶의 질의 주요 변인들을 구체적으로 살펴보고자 하였다. 뇌졸중 환자군의 일반적 특성, 뇌졸중 후 상태, 삼킴 관련 지표와 DHI 간의 관계를 살펴보고, DHI에 대한 주요 변인들의 상대적 영향력을 알아보았다. 이를 통해 삼킴 관련 삶의 질에 영향을 미치는 주요 변인을 분석하고 향후 연구 및 임상에 반영할 수 있는 기초 자료를 마련하는 데 목적을 두었다. 구체적인 연구 문제는 다음과 같다.
1) 뇌졸중 환자의 일반적 특성, 뇌졸중 후 상태, 삼킴 관련 지표에 따른 DHI는 어떠한가?
2) 뇌졸중 환자의 일반적 특성, 뇌졸중 후 상태, 삼킴 관련 지표와 DHI 간의 상관관계는 어떠한가?
3) 뇌졸중 환자의 삼킴 기능이 DHI에 미치는 상대적 영향력은 어떠한가?
연구방법
연구대상
본 연구의 대상은 (1) 재활의학과 혹은 신경과 전문의에 의해 뇌졸중으로 진단받고, (2) 신촌 세브란스병원에 입원 중 순차적으로 비디오투시조영삼킴검사(videofluoroscopic swallowing study, VFSS)를 시행한 뇌졸중 환자 45명이었다. DHI의 다섯 문항을 실시하였을 때 의사소통 문제로 설문이 불가한 것으로 판단되는 경우는 대상에서 제외하였다.
대상자 성별은 남성 35명, 여성 10명이었다. 연령은 35–93세의 범위로 평균 64.6±13.3세였으며, 65세를 기준으로 청년층(65세 미만)은 25명, 노년층(65세 이상)은 20명이었다. 진단명은 뇌출혈 12명, 뇌경색 33명이었다. 병소는 소뇌천막(tentorium cerebelli)을 기준으로 천막상 28명, 천막하 17명이었으며, 손상 반구로는 좌반구 17명, 우반구 18명, 양반구는 10명이었다. 유병기간은 3–1,864일의 범위로 평균 126.56±292.326일이었고, 급성기 3개월 기준으로 3개월 미만은 31명, 3개월 이상은 14명이었다(Table 1).
뇌졸중 후 상태 관련 지표인 한국판 간이정신상태검사(Korean Mini Mental State Examination, K-MMSE) 점수는 평균 23.00±5.580점, 미국국립보건원 뇌졸중 척도(National Institutes of Health Stroke Scale, NIHSS)는 평균 7.91±6.134점, 수정 바델 지수(Modified Barthel Index, MBI)는 평균 35.11±24.686점, 기능적 보행 지수(Functional Ambulation Classification, FAC)는 평균 .76±1.090점, 노인우울척도(Geriatric Depression Scale, GDS)는 평균 11.76±8.488점이었다.
삼킴 관련 지표인 침습흡인척도(Penetration Aspiration Scale, PAS)는 평균 3.69±2.618단계, 기능적 삼킴장애척도(Functional Dysphagia Scale, FDS)는 평균 35.47±12.952점, ASHA NOMS 삼킴척도(American Speech-Language-Hearing Association National Outcomes Measurements System Swallowing Scale)는 평균 5.22±1.906단계였다(Table 2).
연구도구 및 절차
일반적 특성
재활의학과 전문의나 치료사에 의해 평가된 지표를 이용하여 대상자에 관한 일반적인 정보(성별, 연령, 진단명, 병소, 유병기간)를 조사하였다.
뇌졸중 후 상태
재활의학과 전문의나 치료사에 의해 평가된 지표를 이용하여 뇌졸중 후 상태에 관한 정보를 조사하였다. 단, 보고된 정보가 없는 경우에는 연구자가 직접 실시하여 측정하였다.
한국판 간이정신상태검사(K-MMSE)
한국판 간이정신상태검사(K-MMSE)는 Folstein, Folstein과 McHugh (1975)가 개발한 인지기능선별검사를 한국어로 번안한 것이다(Kang, Na, & Hahn, 1997). 시간 지남력(5점), 장소 지남력(5점), 기억등록(3점), 주의집중과 계산(5점), 기억회상(3점), 언어(8점), 시공간 구성(1점)으로 이루어져 있다. 총점은 30점으로, 24점 이상은 정상, 20–23점은 경도 인지장애, 10–19점은 중등도 인지장애, 9점 이하는 심한 인지장애로 구분한다.
미국국립보건원 뇌졸중척도(NIHSS)
미국국립보건원 뇌졸중척도(NIHSS)는 뇌졸중 후 중증도를 정량적으로 측정하는 도구로, 국내에는 한글판 NIHSS가 마련되어 있다(Lee et al., 2004). 의식 수준, 응시, 시야, 안면 마비, 팔다리의 근력, 운동실조, 감각, 언어, 구음장애, 무시의 총 11개 항목으로 구성되어 있다. 0점은 정상, 1–4점은 경도, 5–15점은 중등도, 16–20점은 중등도-고도, 21–42점은 고도의 중증도로 구분한다.
수정 바델 지수(MBI)
바델 지수(Barthel Index)는 일상생활 활동의 수행능력을 평가하는 도구이다. 국내에는 제5판 수정 바델 지수(MBI)를 번안한 한글판 수정 바델 지수(Korean Modified Barthel Index)가 있다(Jung et al., 2007). 개인위생, 목욕하기, 식사하기, 용변처리, 계단 오르기, 옷 입기, 대변조절, 소변조절, 보행/의자차, 의자/침대 이동의 10가지 일상생활 활동을 평가한다. 도움의 정도에 따라 각 1–5단계로 나누어 각 점수를 측정한다. 총점은 100점으로, 0–24점은 전적 의존(total), 25–49점은 심도, 50–74점은 중등도, 75–89점은 경도, 90–99점은 최소 의존(minimal)으로 구분한다.
기능적 보행 지수(FAC)
기능적 보행 지수(FAC)는 매사추세츠 종합병원(Massachusetts General Hospital)에서 개발된 보행능력 검사도구이다(Mehrholz, Wagner, Rutte, Meissner, & Pohl, 2007). 대상자의 걷는 형태를 관찰하거나 간단한 질문을 하여 평가할 수 있다. 보행 시 필요로 하는 인적 도움의 정도에 따라 점수를 매기게 된다. 0–5점의 6점 척도로 구성되며, 점수가 높을수록 독립적인 보행 능력이 좋은 것으로 정의한다.
노인우울척도(GDS)
노인우울척도(GDS)는 우울 수준을 평가할 수 있는 도구이다(Sheikh & Yesavage, 1986). GDS는 다른 우울척도에 비해 민감도와 특이도가 높아 뇌졸중 후 우울 수준을 진단하는 데 유용한 것으로 보고되었다(Kim et al., 2008). 총점은 30점이며 0–13점까지는 정상, 14–18점은 경도, 19–21점은 중도, 22점 이상은 심도로 구분한다.
삼킴 관련 지표
VFSS 영상을 관찰하여 PAS 및 FDS를 평가하였으며, ASHA NOMS는 VFSS 후 재활의학과 전문의에 의해 결정된 사항을 참고하여 조사하였다.
침습흡인척도(PAS)
침습흡인척도(PAS)는 후두 침습과 흡인을 객관적으로 측정할 수 있는 척도이다(Rosenbek, Robbins, Roecker, Coyle, & Wood, 1996). VFSS를 바탕으로 침습 및 흡인의 정도, 음식물의 위치, 음식물이 노력에 의해 밖으로 나오는지의 여부 등을 확인한다. 총 8단계로 나뉘며, 숫자가 높을수록 침습 및 흡인의 정도가 심함을 의미한다.
기능적 삼킴장애척도(FDS)
기능적 삼킴장애척도(FDS)는 삼킴장애의 생리적 측면을 평가하는 척도이다(Han, Paik, & Park, 2001). VFSS에서 관찰되는 입술 폐쇄, 음식덩이 형성, 구강 잔여물, 구강 이동 시간, 인두 삼킴 유발, 후두 상승 및 후두덮개 폐쇄, 비강 역류, 후두개곡 잔여물, 조롱박오목(이상동) 잔여물, 인두벽 코팅, 인두 이동 시간 등을 측정하여 구강 및 인두 단계의 삼킴 기능을 점수화한다. 총점은 100점으로, 점수가 높을수록 중증도가 심함을 의미한다.
ASHA NOMS 삼킴 척도
미국언어청각협회(American Speech-Language-Hearing Association)에서 2003년에 발표한 ASHA NOMS로 임상적 삼킴장애 중증도를 평가할 수 있다. 본 척도는 환자의 식이 형태 및 방법에 따라 I-VII단계로 구성된다. ASHA NOMS상 I단계는 가장 중한 상태이며 VII은 가장 경한 상태를 나타낸다. I-VI단계는 저하군, VII단계는 정상군으로 간주한다.
삼킴장애지수(DHI)
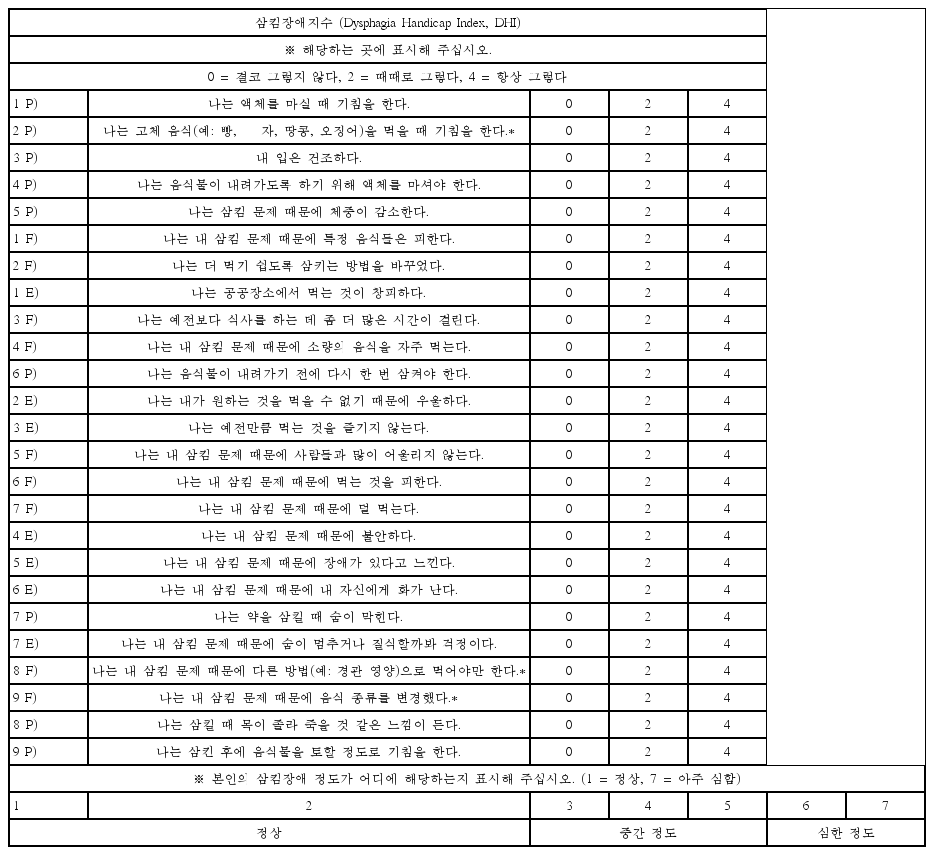
삼킴장애지수(DHI)는 환자 보고형의 설문지로 삼킴장애로 인한 어려움을 측정한다(Silbergleit et al., 2012). 총 25문항이며, 신체적(physical) 영역 9문항, 기능적(functional) 영역 9문항, 정서적(emotional) 영역 7문항으로 구성된다. 본 연구에서는 한국어판 DHI를 사용하되(Choi, in press), 이 중 세 문항의 번역을 수정하였다(Appendix 1). 각 설문 문항은 3점 척도(0 = 결코 그렇지 않다, 2=때때로 그렇다, 4 = 항상 그렇다)로 평가된다. 점수 범위는 0–100점까지로 원점수가 높을수록 삼킴장애가 심한 것을 의미한다. 중증도(severity)는 7점 등간 척도(1= 정상, 7= 매우 심각)로 삼킴장애의 정도를 측정한다.
검사-재검사 신뢰도
검사-재검사 신뢰도를 위해 전체 표본의 10%를 무작위로 선정하여 DHI와 삼킴 관련 척도를 재평가하였다. DHI에 대한 검사-재검사 신뢰도는 94.4%였다. 삼킴 관련 척도인 PAS, FDS, ASHA NOMS 는 모두 100%의 검사-재검사 신뢰도를 나타냈다.
자료 분석
첫째, 뇌졸중 환자의 DHI 점수 및 일반적 특성, 뇌졸중 후 상태, 삼킴 관련 지표의 분포를 빈도분석과 기술통계로 조사하였다. 둘째, 뇌졸중 환자의 일반적 특성, 뇌졸중 후 상태, 삼킴 관련 지표에 따른 DHI 점수를 t-검정, 일원 분산분석(one-way analysis of variance, ANOVA), Kruskal-Wallis 검정으로 살펴보았다. 셋째, 뇌졸중 환자의 일반적 특성, 뇌졸중 후 상태, 삼킴 관련 지표와 DHI 간의 상관관계를 피어슨 상관분석(Pearson correlation analysis)으로 알아보았다. 넷째, 뇌졸중 환자의 삼킴 기능이 DHI에 미치는 상대적 영향력을 단계적 다중회귀분석(stepwise multiple regression analysis)을 통해 조사하였다. 수집된 자료에 대한 통계분석은 SPSS version 24.0을 사용했으며 통계학적 검정에 의한 유의수준은 .05로 하였다.
연구결과
뇌졸중 환자군의 DHI
뇌졸중 환자군의 삼킴장애지수(DHI) 총점은 100점 만점에 평균 21.42±18.43점으로 나타났다. 신체적(P), 기능적(F) 영역 점수는 총점 36점 중 각각 평균 8.18±6.10점, 8.18±8.53점이었고, 정서적(E) 영역 점수는 총점 28점 중 평균 5.07±6.25점으로, 기능적·신체적 영역 점수가 정서적 영역 점수에 비해 높았다. 중증도(S)는 1–7점 척도상 평균 2.78±1.70점으로 조사되었다(Table 3).
DHI와 관련 변인 간의 관계
일반적 특성과 DHI 간의 관계
뇌졸중 환자군의 일반적 특성 중 유병기간에 따른 DHI 점수는 통계적으로 유의한 차이를 보였으나(p < .01), 성별, 연령, 진단명, 병소에 따른 DHI 점수는 통계적으로 유의한 차이를 보이지 않았다(p>.05) (Table 4). 유병기간 3개월 이상의 만성기 환자군은 급성기 환자군에 비해 DHI 점수가 높았다.
뇌졸중 환자군의 일반적 특성 중 유병기간과 DHI 점수는 높은 양의 상관관계를 보였으나(p < .01), 성별, 연령, 진단명, 병소는 DHI 점수와 유의한 상관관계를 보이지 않았다(p>.05) (Table 5). 즉, 유병기간이 길수록 DHI 점수가 높은 것으로 나타났다.
뇌졸중 후 상태와 DHI 간의 관계
뇌졸중 후 상태에 관한 지표 중 우울 수준(GDS)에 따른 DHI 점수는 통계적으로 유의한 차이를 보였으나(p < .05), 인지 기능(K-MMSE), 뇌졸중 후 중증도(NIHSS), 일상생활 동작 수행력(MBI), 보행 기능(FAC)에 따른 DHI 점수는 통계적으로 유의한 차이를 보이지 않았다(p>.05) (Table 6). 우울 수준이 중도 이상인 환자군은 우울 수준 정상군보다 DHI 점수가 높았다.
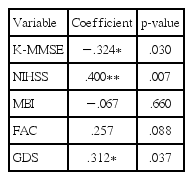
뇌졸중 후 상태에 관한 지표 중 뇌졸중 후 중증도(NIHSS) 및 우울 수준(GDS)은 DHI 점수와 유의한 양의 상관관계가 있었고, 인지 기능(K-MMSE)은 DHI 점수와 유의한 음의 상관관계가 있었다(p < .01). 반면 일상생활 동작 수행력(MBI) 및 보행 기능(FAC)은 DHI 점수와 유의한 상관관계가 나타나지 않았다(Table 7). 즉, 뇌졸중 후 중증도가 높을수록, 우울 수준이 높을수록, 인지 기능이 저하될수록 DHI 점수가 높았다.
삼킴 관련 지표와 DHI 간의 관계
PAS로 평가된 침습 및 흡인, FDS로 측정된 입술 폐쇄, 음식덩이 형성, 구강 잔여물, 구강 이동 시간, 삼킴 후 인두벽 코팅, 인두 이동 시간, ASHA NOMS상 식이 단계에 따른 DHI 점수는 통계적으로 유의한 차이를 보였으나(p < .05), FDS로 측정된 후두 상승 및 후두덮개 폐쇄, 후두개곡 잔여물, 조롱박오목 잔여물에 따른 DHI 점수는 유의한 차이를 보이지 않았다(p>.05) (Table 8). FDS 하위 항목 중 인두 삼킴 유발은 모든 대상자가 ‘감소’ 소견을 보였고, 비강 역류는 한 명을 제외하고 모두 ‘정상’이었다.
흡인 집단은 정상 및 침습 집단보다 DHI 점수가 높았다. 입술 폐쇄, 음식덩이 형성, 구강 잔여물, 삼킴 후 인두벽 코팅, 구강 및 인두 이동 시간 비정상 집단은 정상 집단에 비해 DHI 점수가 높았다. 또한 비구강 식이 및 제한 식이 집단은 정상 식이 집단보다 DHI 점수가 높았다.
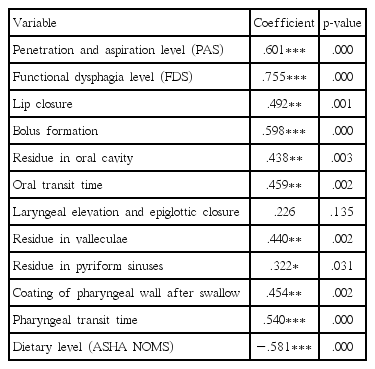
삼킴 관련 지표와 DHI 간의 상관분석 결과, 침습 및 흡인 정도(PAS), 기능적 삼킴장애 정도(FDS), 식이 단계(ASHA NOMS)는 모두 DHI 점수와 유의한 상관관계를 보였다(p < .001) (Table 9). 침습 및 흡인 정도, 기능적 삼킴장애 정도는 DHI 점수와 높은 양의 상관관계가 있었고, 식이 단계는 DHI 점수와 높은 음의 상관관계가 있었다. 즉, 침습 및 흡인 정도가 높을수록, 기능적 삼킴장애 정도가 심할수록, 식이 제한이 많을수록 DHI 점수가 유의하게 높았다. FDS 하위항목 중에서는 후두 상승 및 후두덮개 폐쇄를 제외하고 모든 항목이 DHI 점수와 유의한 상관관계를 나타냈다.
DHI의 주요 삼킴 관련 변인
일반적 삼킴 관련 변인
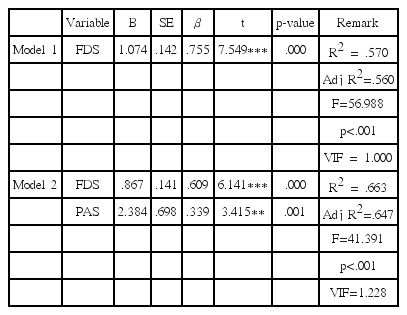
DHI의 일반적 삼킴 관련 변인(FDS, PAS, ASHA NOMS)에 대한 단계적 다중회귀분석 결과, FDS와 PAS는 통계적으로 유의한 변인이었으나(p < .01), ASHA NOMS는 유의한 변인이 아닌 것으로 나타났다(p>.05). 모형 1에서는 FDS만 포함되었으며 R2은 .570이었다. 모형 2에서는 FDS에 PAS가 추가되었고, R2은 .663이었다(Table 10). 즉 일반적 삼킴 관련 변인 중 DHI에 가장 영향력이 큰 변인은 기능적 삼킴장애 정도(FDS), 침습 및 흡인 정도(PAS) 순으로 나타났으며, 이들 두 변인은 결합적으로 DHI를 66.3% 설명하였다.
VFSS Finding 관련 변인
VFSS를 바탕으로 측정한 FDS 하위항목의 단계적 다중회귀분석 결과, 음식덩이 형성, 인두 이동 시간, 삼킴 후 인두벽 코팅은 통계적으로 유의한 변인이었다(p < .01). 반면 입술 폐쇄, 구강 잔여물, 구강 이동 시간, 후두 상승 및 후두덮개 폐쇄, 후두개곡 잔여물, 조롱박오목 잔여물은 통계적으로 유의한 변인이 아니었다(p>.05).
모형 1에서는 음식덩이 형성만 포함되었으며 R2은 .358이었다. 모형 2에서는 음식덩이 형성에 인두 이동 시간이 추가되었고 R2은 .508이었다. 모형 3에서는 추가적으로 삼킴 후 인두벽 코팅이 포함되어 R2은 .602이었다(Table 11). VFSS상 나타난 기능적 삼킴장애 관련 변인 중 DHI에 가장 영향력이 큰 변인은 인두 이동 시간, 음식덩이 형성, 삼킴 후 인두벽 코팅 순이었으며, 이들 변인은 결합적으로 DHI를 60.2% 설명하였다.
논의 및 결론
현재까지 주관적 삼킴 평가도구를 활용하여 삼킴 관련 삶의 질을 살펴본 연구가 다수 진행되었지만, 동질적(homogeneous) 질환의 환자군을 대상으로 하거나 삼킴 관련 변인을 세분화하여 상대적 영향력을 분석한 연구는 드물었다. 이에 본 연구는 뇌졸중 환자 45명을 대상으로 삼킴장애지수(DHI)를 조사한 후, 삼킴 관련 삶의 질에 영향을 미치는 주요 변인을 구체적으로 분석하였다.
뇌졸중 환자군의 DHI 점수는 선행연구에서 보고된 국내 정상 청년 및 노인군의 DHI 총점 및 모든 하위영역 점수에 비해 현저히 높았다(Kim, Choi, Lee, & Choi, 2014). 즉, 뇌졸중 환자군은 삼킴장애로 인해 삼킴 관련 삶의 질이 저하되었음을 알 수 있었다. 단, 선행연구의 환자군 점수와 비교할 때(Asadollahpour, Baghban, & Asadi, 2015; Farahat, Malki, Mesallam, Bukhari, & Alharethy, 2014; Oda et al., 2017) 본 연구에서 뇌졸중 환자군의 DHI 점수는 다소 낮은 편이었는데, 삼킴장애 여부에 따른 선별 없이 입원 후 순차적으로 VFSS를 시행한 모든 뇌졸중 환자군을 대상으로 했기 때문인 것으로 추정된다.
DHI 하위영역별로는 기능적 및 신체적 영역 점수가 정서적 영역 점수보다 높았다. 이로써 뇌졸중 환자들이 삼킴장애로 인해 기능적 및 신체적, 정서적 측면 순으로 불편을 느낀다는 점을 확인하였다. 환자들은 삼킴 문제로 인한 기능적 제약과 신체적 불편에 비교적 더 민감하였으나, 심리·정서 상태 및 사회생활 측면에서도 영향을 받고 있음이 드러났다. 이는 삼킴장애가 신체 건강뿐만 아니라 심리·정서적, 사회적 건강에도 악영향을 미친다는 선행연구와 일치하는 결과였다(Carrau & Murry, 1999; Gustafsson & Tibbling, 1991; Odderson et al., 1995).
DHI 중증도 점수는 7점 척도상 정상-중간 정도에 해당하는 수준이었는데, 설문 문항에서는 다양한 삼킴 문제를 보고하였으나 전반적 중증도는 낮게 인식한 경우가 자주 있었다. 즉, 다수의 환자가 본인의 삼킴 문제를 인식하고 있음에도 불구하고 전반적 삼킴장애 중증도는 실제보다 경한 정도로 간주하였다. 따라서 임상에서 효과적인 치료 계획을 세우고 환자의 협조를 독려하기 위해 이러한 주관적 중증도를 고려하고 반영할 필요가 있을 것으로 사료된다.
일반적 특성과 DHI 간의 관계를 살펴본 결과, DHI는 유병기간과 유의한 상관관계를 보였으나, 성별, 연령, 진단명, 병소와는 유의한 상관관계를 보이지 않았다. DHI는 유병기간과 높은 양의 상관관계를 보였으며, 유병기간이 3개월 미만인 급성기 환자군과 3개월 이상인 만성기 환자군의 DHI 점수 간에 유의한 차이가 있었다. 이는 유병기간이 길수록 삼킴 관련 삶의 질이 낮았다는 선행연구결과와 일치하였다(Cha, Jung, Chung, & Lee, 2010). 반면 성별, 진단명은 선행연구결과와 같이 삼킴 관련 삶의 질과 상관성이 없었다(Moon, Kim, & Won, 2016). 연령의 경우는 기존 연구결과와 불일치하였는데(Kim et al., 2014), 본 연구가 다양한 연령대의 뇌졸중 환자를 대상으로 했다는 점에서 연령과의 상관성은 다소 소거된 것으로 사료된다. 병소는 연구마다 비일관적인 결과가 보고되었는데(Lee & Kim, 2007; Moon, Pyun, & Kwon, 2012), 본 연구에서는 대상자 수가 제한적이었고 병소를 상세하게 분류하지 않아 상관성이 충분히 측정되지 않았을 수 있다.
뇌졸중 후 상태와 DHI 간의 관계를 살펴본 결과, DHI는 인지 기능(K-MMSE), 뇌졸중 후 중증도(NIHSS), 우울 수준(GDS)과 유의한 상관관계가 있었지만, 일상생활 동작 수행력(MBI), 보행 기능(FAC)과는 유의한 상관관계를 보이지 않았다. DHI는 K-MMSE와 유의한 음의 상관관계로, 삼킴 기능이 인지 기능과 상관이 있다는 선행연구결과와 맥락을 같이하였다(Moon, Kim, & Won, 2016). 인지가 낮을수록 입술 폐쇄, 혀 움직임, 후두 상승 등 삼킴 기전이 저하되어 삼킴 기능이 감소하고 흡인의 위험이 높아질 수 있다(Kim, Park, Oommen, & McCullough, 2015; Robbins, Coyle, Rosenbek, Roecker, & Wood, 1999). 또한 DHI는 NIHSS와 높은 양의 상관관계로, 이는 뇌졸중 후 중증도가 심할수록 뇌졸중 후유증으로 인한 삼킴장애 정도가 증가한 것으로 해석할 수 있다. DHI는 GDS와 유의한 음의 상관관계를 보였으며, 우울 수준 중도 이상의 환자군은 정상군보다 높은 DHI 점수를 보고하였다. 삼킴 문제가 신체적, 기능적, 정서적 측면에서 불편을 야기하고 삶의 질을 저하시킬 수 있다는 점에서 삼킴장애 정도가 우울 수준과 상관성을 보였을 가능성이 있다. 반면 MBI는 선행연구결과와 동일하게 삼킴 관련 삶의 질과 상관성이 관찰되지 않았다(Moon et al., 2016). FAC는 보행 기능 측정 도구로, 삼킴 관련 삶의 질과 유의한 관계가 없을 것이라는 일반적인 예측과 일치하는 결과를 보였다.
삼킴 관련 지표와 DHI 간의 관계를 살펴본 결과, DHI는 침습 및 흡인 정도(PAS), 기능적 삼킴장애 정도(FDS), 식이 단계(ASHA NOMS)와 유의한 상관관계가 있었다. DHI는 PAS와 높은 양의 상관관계를 보였으며, PAS 결과상 흡인이 있는 환자군은 침습 및 정상군보다 DHI 점수가 높았다. 이는 흡인 경험이 삶의 질을 저하시킨다는 선행연구결과와 일치하는 바이다(Humbert & Robbins, 2008). 뇌졸중 환자는 삼킴 기관의 감각 및 운동능력 저하로 인해 침습 및 흡인의 발생률이 높아진다. 이로 인한 기침, 통증, 폐렴의 위험 등은 원활한 구강 섭취를 방해하는 주요 원인이며, 따라서 삼킴 관련 삶의 질을 저하시킬 수 있다.
FDS 총점은 DHI와 높은 양의 상관관계를 보였으며, FDS 하위 항목 중 비강 역류, 인두 삼킴 유발, 후두 상승 및 후두덮개 폐쇄를 제외하고 나머지 항목은 모두 DHI와 유의한 상관관계를 나타냈다. 즉, 전반적인 기능적 삼킴장애 정도는 삼킴 관련 삶의 질과 상관성이 있었다. 다만 비강 역류는 한 명을 제외하고 모두 ‘정상’이었으며, 인두 삼킴 유발은 모든 대상자가 ‘감소’ 소견을 보여 분석에서 제외되었다. 후두 상승 및 후두덮개 폐쇄 또한 대부분의 대상자가 ‘감소’ 소견을 보였다. 일부 하위항목별 비교 집단의 표본수가 충분히 확보되지 못함에 따라 뇌졸중 환자군에서 일반적으로 관찰된 기능적 삼킴장애 항목과 DHI 간의 상관성이 통계적으로 과소 평가되었을 가능성이 있다. 선행연구에 따르면 인두 삼킴 반사의 지연은 삼킴 전 흡인의 발생률을 증가시키고, 설골의 이동범위가 작거나 후두상승 및 후두덮개 폐쇄가 감소된 경우 삼킴 후 흡인의 위험이 높아질 수 있다(Hwang, Ha, & Hwang, 2011; Kim et al., 2015; Kim, Kim, Kim, Moon, & Kim, 2003). 흡인 여부가 삼킴 관련 삶의 질을 크게 좌우한다고 밝혀진 만큼, 뇌졸중 환자군에서 흡인 위험을 증가시키는 삼킴 문제가 높은 확률로 존재함을 인식하고 고려할 필요가 있을 것이다.
ASHA NOMS는 DHI와 높은 음의 상관관계를 보였으며, 비구강 식이 및 제한 식이 환자군은 정상 식이 환자군보다 DHI 점수가 높았다. 이러한 결과는 경관급식이 삶의 질을 크게 저하시키는 요인이며 식이 단계가 높을수록 삼킴 관련 삶의 질이 높았다는 선행 연구결과를 뒷받침하였다(Byun, 2013; Cha et al., 2010). 경관 급식은 미각을 통한 즐거움을 상실시키고 신체적, 기능적, 정서적 측면에서 주관적 장애 정도를 증가시켜 삼킴 관련 삶의 질을 저하시킬 수 있다. 더불어 연하제 사용 역시 식사 만족도를 크게 저하시키는 것으로 조사되었다.
DHI의 일반적 삼킴 관련 변인 중 가장 큰 영향력을 갖는 변인은 FDS, PAS 순으로 나타났으며, 이 두 변인은 결합적으로 DHI를 66.3% 설명하였다. 즉, 삼킴 관련 삶의 질에 대한 영향 변인으로서 기능적 삼킴장애 정도와 침습 및 흡인 정도가 가장 큰 영향력을 가졌으며, 식이 단계의 영향력은 상대적으로 작았다. 선행연구에 따르면 삼킴 관련 삶의 질은 식이 단계와 높은 상관성을 보였는데(Byun, 2013; Cha et al., 2010), 본 연구결과는 환자군의 삼킴 관련 삶의 질을 결정하는 데 있어서 식이 단계의 중요성 이상으로 구강 및 인두 단계의 기능적 삼킴장애 정도와 침습 및 흡인 정도가 가질 수 있는 중요성을 시사하였다.
DHI의 VFSS Finding 관련 변인(FDS sub-items) 중 DHI에 가장 큰 영향력을 갖는 변인은 인두 이동시간, 음식덩이 형성, 삼킴 후 인두벽 코팅 순이었으며, 이들 세 변인은 결합적으로 DHI를 60.2% 설명하였다. 인두 이동시간은 인두의 감각 및 운동 저하로 인해 발생하며 음식물이 인두 단계에 머무르는 시간을 증가시켜 일반적으로 침습 및 흡인과 높은 관련이 있다. 음식덩이 형성이 불충분할 시 식사에 드는 시간 및 노력이 증가하며, 흡인의 위험을 높일 수 있다. 삼킴 후 인두벽 코팅은 인두 근육의 마비, 인두의 심한 건조증 등으로 인해 발생하는데, 상대적으로 중한 정도의 삼킴장애를 보이는 환자들에서 관찰되었다. 이는 목의 이물감을 유발할 수 있고 삼킴 후 흡인의 위험을 증가시켜 삼킴 관련 삶의 질을 저하시킨다. 이러한 결과는 인두 단계의 삼킴 문제가 구강 단계의 문제보다 삼킴 관련 삶의 질에 상대적으로 더 큰 영향을 끼침을 시사하였다.
본 연구는 주로 다양한(heterogeneous) 환자군을 포함한 선행연구들과 달리 동질적(homogeneous) 질환 환자군의 DHI를 분석하여 유용한 자료를 마련하였다는 점에서 의의가 있다. 또한 국내에서 아직 연구가 활발히 진행되지 않은 DHI를 평가도구로 활용하여 세부적인 삼킴 기능과 삼킴 관련 삶의 질 간의 관계를 밝혔다. 하지만 대상자 전반에 공통되는 삼킴 문제가 존재하여 일부 삼킴 관 련 변인의 영향력이 충분히 측정되지 못했을 수 있다는 제한점을 갖는다.
따라서 후속 연구에서는 연구대상자 수를 확대하여 연구 범위를 확장하거나 삼킴 환자군과 정상군을 대조하는 연구를 진행할 수 있을 것이다. 또한 삼킴 평가범위를 식도 단계까지 포함하거나 검사식을 농도별로 세분화한 연구가 가능할 것이다. 마지막으로 DHI의 임상적 실용성을 증진하기 위한 축소판 개발을 기대할 수 있다. DHI는 총 25문항으로, 기존의 평가 도구들에 비해 문항수가 감소되었음에도 불구하고 임상에서 여전히 한계점이 존재하였다. 따라서 DHI 축소판이 개발된다면 더욱 효율적인 주관적 삼킴 평가도구로 활용될 것으로 기대된다.